Boezemfibrilleren
| Neem het voorbehoud bij medische informatie in acht. Raadpleeg bij gezondheidsklachten een arts. |
Boezemfibrilleren of atriumfibrilleren, in België ook wel voorkamerfibrilleren genaamd, is een hartritmestoornis waarbij de boezems (atria) van het hart niet meer zoals normaal samentrekken na een ontlading van de sinusknoop maar veel te snel en onregelmatig samentrekken. Het hart blijft (in tegenstelling tot bij ventrikelfibrilleren) wel een groot deel van de vitale pompfunctie behouden omdat de kamers nog wel effectief werken, maar in een onregelmatig ritme.
| Boezemfibrilleren | ||||
|---|---|---|---|---|
| Coderingen | ||||
| ICD-10 | I48 | |||
| ICD-9 | 427.31 | |||
| DiseasesDB | 1065 | |||
| MedlinePlus | 000184 | |||
| eMedicine | med/184emerg/46 | |||
| NHG-standaard | M79/samenvatting | |||
| ||||

|
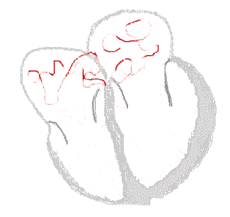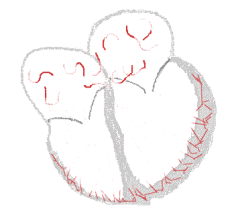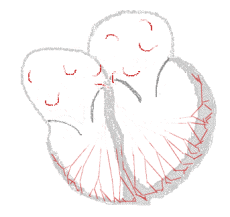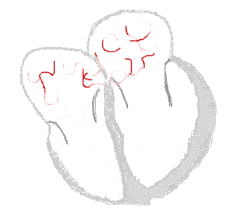
| |
Links, het hart klopt normaal: sinusritme. Rechts, het hart klopt onregelmatig: boezemfibrilleren
| ||
Oorzaken bewerken
De meest voorkomende oorzaken van boezemfibrilleren zijn een hoge bloeddruk, disfunctie van een hartklep -en dan vooral mitraliskleplekkage- en een verminderde pompfunctie van het hart. Het onderliggende mechanisme berust in al deze gevallen waarschijnlijk op verwijding van de linker dan wel rechterhartboezem. Ook andere cardiale of niet-cardiale oorzaken die leiden tot vergroting van de hartboezems zijn geassocieerd met boezemfibrilleren. Een enkele keer is sprake van een niet-cardiale oorzaak zoals hyperthyreoïdie. Overigens is vaak geen oorzaak te vinden, men spreekt dan van "idiopathisch boezemfibrilleren" of met een Engelse term "lone atrial fibrillation".
Boezemfibrilleren is vooral een ouderdomsziekte, met het stijgen van de leeftijd neemt de kans op boezemfibrilleren sterk toe. Onder de 65 jaar heeft slechts 1 à 2% van de mensen boezemfibrilleren. Bij Nederlanders ouder dan 65 jaar loopt de incidentie op tot circa 15% en bij 80 jaar of ouder tot circa 20%.
Symptomen bewerken
Boezemfibrilleren is merkbaar door een onregelmatige, meestal te snelle hartslag en een vermindering van de pompfunctie van ca. 20-30% waardoor de patiënt eerder kortademig wordt. De hartboezems knijpen niet meer georganiseerd samen maar de samentrekking van de spiervezels verloopt volkomen chaotisch, waardoor het bloed niet meer actief de hartkamers wordt ingepompt. Hierdoor kan het bloed tot stilstand komen in de hartboezems, wat kan resulteren in bloedpropjes in de hartboezems. Meestal ontstaan deze bloedpropjes in het hartoor van de linkerboezem. De bloedpropjes kunnen emboliseren, oftewel losraken en met de bloedstroom worden meegevoerd. Ze kunnen dan elders in het lichaam vastlopen en resulteren in een vaatafsluiting. Meestal emboliseren de bloedpropjes naar de hersenen waardoor een beroerte ontstaat. Bij snelle hartritmes treedt soms angina pectoris op als gevolg van zuurstoftekort in de hartspier.
Medicamenteuze behandeling bewerken
Aangezien bij boezemfibrilleren de kans op het ontstaan van stolsels in de hartboezems verhoogd is, worden vaak antistollingsmiddelen voorgeschreven om deze stolselvorming te voorkomen en daarmee ook het risico op embolisatie van deze stolsels. Bij embolisatie schiet het stolsel uit het hart de bloedsomloop in, en kan dan bijvoorbeeld een beroerte veroorzaken.
De kans op stolselvorming, en dus op een beroerte, wordt vooral bepaald door bijkomende factoren. Deze bijkomende factoren zijn: leeftijd > 65 jaar, structurele hartafwijkingen (zoals een slechte pompfunctie, mitralisinsufficiëntie, linkerkamerhypertrofie), hypertensie, diabetes mellitus. De kans op een beroerte bij boezemfibrilleren kan worden berekend met behulp van de CHA2DS2-VASc score. Hoe hoger de score, hoe hoger het risico op het krijgen van een beroerte. De uitkomst van deze score bepaalt of directe trombine remmers, zoals dabigatran (Pradaxa), factor Xa-remmers zoals apixaban, edoxaban of rivaroxaban, coumarinederivaten, zoals acenocoumarol (Sintrom) of fenprocoumon (Marcoumar) moeten worden gebruikt of niet. Bij een CHA2DS2-VASc score van 1 of hoger wordt een van de genoemde medicijnen voorgeschreven, bij een score van 0 hoeft geen stollingsremmende medicatie worden gebruikt. Uiteraard wordt ook het bloedingsrisico meegenomen in de afweging.
Vroeger gaf men alleen antistollingsmiddelen bij aanhoudend boezemfibrilleren, tegenwoordig ook bij aanvalsgewijs boezemfibrilleren omdat is gebleken dat ook dan een verhoogde kans op stolselvorming bestaat.
Soms is het mogelijk een normaal ritme te herstellen (dit heet cardioversie en kan chemisch of elektrisch gebeuren), soms moet het boezemfibrilleren worden geaccepteerd, bijvoorbeeld als na herhaalde cardioversie het boezemfibrilleren toch steeds na korte tijd weer terugkomt, ook als geneesmiddelen worden gebruikt om te trachten dit te voorkomen. Als gekozen wordt het boezemfibrilleren te accepteren, is het meestal nodig om de hartfrequentie te vertragen, dit gebeurt door de geleiding tussen boezems en kamers via de AV knoop te vertragen. Hiervoor bestaat een groot aantal geneesmiddelen. Tegenwoordig worden vaak bètablokkers gebruikt, zoals metoprolol, of calciumantagonisten, zoals verapamil of diltiazem. Minder vaak wordt tegenwoordig digoxine gegeven, aangezien dit met name bij inspanning niet zo goed werkt.
Niet-medicamenteuze behandeling bewerken
Cardioversie
Op korte termijn kan het normale ritme worden hersteld door m.b.v. een defibrillator een elektrische schok toe te dienen door de hartspier heen. De patiënt wordt hiervoor zeer kortdurend onder narcose gebracht. Dit lukt niet altijd en vaak keert het boezemfibrilleren na korte of langere tijd toch weer terug. Met geneesmiddelen kan worden geprobeerd dit tegen te gaan. Omdat bij cardioversie eventuele reeds gevormde stolsels kunnen losraken, mag dit alleen gebeuren als de ritmestoornis nog maar kort bestaat (< 48 uur), of als de patiënt ten minste drie weken adequate antistolling heeft gebruikt. Adequate antistolling betekent het gebruik van coumarinederivaten met een adequate INR of DOAC's, beiden gedurende ten minste drie weken.
Een alternatieve methode is een "TEE-guided cardioversie", waarbij middels een slokdarmechocardiogram de aanwezigheid van stolsels in het hartoor van het linkeratrium wordt beoordeeld en bovendien de bloedstroomsnelheid in het hartoor wordt gemeten. Als er geen stolsels in het hartoor aanwezig zijn en de stroomsnelheid ter plekke voldoende is, kan een cardioversie toch veilig plaatsvinden ondanks het ontbreken van adequate antistolling. Omdat de veiligheid van een "TEE-guided cardioversie" in een relatief kleine studie is geëvalueerd wordt doorgaans alleen voor deze strategie gekozen als het uitstellen van een cardioversie gedurende ten minste drie weken geen goede optie is.
Longvenenisolatie Bij relatief jonge mensen zonder structurele hartafwijkingen is het soms mogelijk middels een katheterablatie het boezemfibrilleren te behandelen. Dit werkt het beste bij aanvalsgewijs boezemfibrilleren, en wanneer de hartboezems nog niet vergroot zijn. Bij zo'n katheterablatie worden via de liesader een of meer katheters ingebracht die via de onderste holle ader (de vena cava inferior) worden opgeschoven naar het hart. Vervolgens wordt met behulp van een Brockenbroughnaald een punctie verricht door het tussenschot tussen de rechter- en de linkerhartboezem. Dit heet een transseptale punctie. Hierdoor kan dan een speciale ablatiekatheter in de linkerhartboezem worden geschoven. Met deze ablatiekatheter kan met behulp van radiofrequente energie of door middel van bevriezing littekens worden aangebracht rond de inmonding van de longaders. De bedoeling is met deze littekens de inmonding van de longaders elektrisch te isoleren van de hartboezems. De ratio hierachter is dat dit gebied vaak een rol speelt bij het ontstaan van, vooral aanvalsgewijs, boezemfibrilleren. Het succespercentage van deze ingreep is circa 70-80% gedurende een follow-up van 2 jaar. Wat de resultaten op langere termijn zijn is nog niet bekend.
De belangrijkste complicaties van deze ingreep zijn: een nabloeding van de liesaders, een arterioveneuze shunt tussen de beide liesslagader en -ader, een harttamponnade (1%), een CVA (0.5%) en zeer zelden een verbinding tussen de linkerhartboezem en de erachter gelegen slokdarm (een atrio-oesofageale fistel).